
Parasitología en la Facultad de Medicina y Enfermería de la Universidad del País Vasco / Euskal
Herriko Unibertsitatea (UPV/EHU)
Guillermo Quindós Andrés es Catedrático de Microbiología y Director del Departamento de Inmunología, Microbiología y Parasitología en la Facultad de Medicina y Enfermería de la Universidad del País Vasco /Euskal Herriko Unibertsitatea (UPV/EHU) en Bilbao. Ha dedicado más de 30 años a la Microbiología y Micología médicas y al estudio de los hongos patógenos, con un interés específi co en Candida y las candidiasis humanas. Dirige el Grupo de Investigación Consolidado del Sistema Universitario Vasco «Candidiasis y otras infecciones humanas asociadas a biopelículas microbianas». Su actividad investigadora actual se centra en la patogenia y diagnóstico de las candidiasis (producción de biopelículas y factores de virulencia, pruebas de diagnóstico micológico) y su tratamiento y prevención (fármacos antifúngicos: actividad y mecanismos de resistencia).
Desde que se inició la epidemia por COVID 19 como a todos los microbiólogos las preguntas que le dirigimos son sobre este virus y sus consecuencias, así el pasado 6 de mayo atendiendo la invitación que le hicimos desde “Odontólogos de hoy”, participo en un webinar sobre “Clínicas Dentales – Lugares Seguros”.
PATRICIA PUÉRTOLAS
Fotografía propiedad de Mikel Mtnz de Trespuentes – UPV/EHU
De estadísticas de infectados y fallecidos durante la fase de aislamiento hemos pasado a hablar de vacunas, la Organización Mundial de la Salud (OMS) ha contabilizado al menos 145 proyectos de vacunas en todo el mundo, de los que solo ocho han llegado a los ensayos clínicos. ¿Qué tipos de vacunas están en este momento con posibilidad de llegar a resultados y en qué plazo es previsible que lo logren?
Hay alrededor de 145 candidatos de vacuna en desarrollo. De estos, hay 12 en ensayo clínico, ocho están en fase I, otras ocho en fase II y otra en fase III. Probablemente la que pueda estar disponible a últimos de este año o principios de 2021, es la vacuna que utiliza un adenovirus de chimpancé como vector de genes del SARS-CoV-2 (gen de la proteína S de la espícula) de la Universidad de Oxford y AstraZeneca que está en fase II/III con personas reclutadas en Inglaterra y Brasil. De las vacunas en fase II, la vacuna china de la compañía CanSinoBio que utiliza otro adenovirus como vector es muy prometedora y va a comenzar la fase III en China y Brasil. Ambas han demostrado tener una importante capacidad inmunizadora, detectándose anticuerpos neutralizantes en las personas vacunadas. Además, las vacunas denominadas genéticas, de ARN o ADN, que incluyen el gen de la proteína S de la compañía americana Moderna y de la compañía alemana BioNTech en asociación con Pfizer y con la compañía china Phosum Pharma pueden estar listas en pocos meses. Sin embargo, debemos ser conscientes de que pueden surgir dificultades inesperadas que retrasen la consecución de estas u otras vacunas, por lo que establecer plazos precisos no es realista.
 ¿Habrá vacunas para todos?
¿Habrá vacunas para todos?
Aun con los cálculos más optimistas, es poco probable que haya suficientes vacunas para todos a corto plazo. Las que se obtengan primero tendrán que priorizarse para inmunizar a aquellos grupos de personas que puedan estar en mayor riesgo o son más vulnerables, como el personal sanitario, las personas mayores que viven en residencias y los profesionales que les cuidan, y los pacientes con varias patologías crónicas importantes. Este tema de la priorización de a quién vacunar va a traer controversias éticas importantes que confío se resuelvan correctamente.
¿Conseguiremos con la vacunación parar definitivamente al virus?
No tenemos todavía conocimientos científicos suficientes sobre la historia natural de la COVID-19 ni conocemos totalmente al SARS-CoV-2. Si el ser humano fuese el único reservorio de este virus se podría intentar su erradicación con la vacunación de todas las personas del planeta. Debemos tener en cuenta que hay muchos factores que pueden dificultar esta erradicación. Uno importante es la duración de la inmunidad y si serán necesarias dosis repetidas (bianuales, anuales, bienales, etc.). Aunque se consiguió erradicar la viruela, llevamos años intentando hacer lo mismo con la poliomielitis, la difteria y el sarampión sin conseguirlo ni evitar nuevos brotes. Si se confirmara que hay algún animal que también sea huésped del nuevo coronavirus, que con los datos que tenemos es muy probable, la erradicación se complicaría bastante.
¿Hay posibilidad de acabar con este virus sin vacunas?
Tampoco tenemos suficientes conocimientos científicos para afirmar o negar esta posibilidad. Sin embargo, el virus SARSCoV-1, genéticamente cercano, no ha vuelto a causar nuevos casos de personas infectadas desde 2003 y las únicas herramientas que tuvimos y pudimos utilizar contra él son las mismas medidas preventivas que estamos empleando ahora contra el SARS-CoV-2. No podemos ser optimistas y confiarnos con este
precedente y hay que seguir investigando sobre la patogenia de la enfermedad, y los fármacos antivíricos y antiinflamatorios que puedan ser útiles en diferentes fases de la COVID-19 y en vacunas que puedan prevenirla. Es importante que mientras tanto, sigamos enfrentándonos a la pandemia con las medidas preventivas e higiénicas que sabemos que son eficaces.
Las cifras han sido escalofriantes por su magnitud y número de fallecidos. ¿Comparando con otros procesos, es una enfermedad de alta mortalidad? ¿Es más contagioso que otros virus?
El coronavirus SARS-CoV-2 causante de la COVID-19 está genéticamente muy próximo al SARS-CoV-1 causante del SARS. Sin embargo, hay varias propiedades que los diferencian. Por resaltar alguna, el SARS-CoV-1 es más letal (10%) que el SARS-CoV-2 (entre el 0,8% y el 1,6% de mortalidad), pero se transmite de una manera menos eficiente que el nuevo coronavirus. ¿Por qué? No lo sabemos bien, pero parece que es importante el hecho de que los infectados por el SARS-CoV-1 eran contagiosos desde el momento en que comenzaban los síntomas del Síndrome Respiratorio Agudo Grave (SARS, en inglés): tos, fiebre, mialgias, dolor de costado y otros.

Por el contrario, el SARS-CoV-2 lo contagian personas asintomáticas (pasan la infección y no se dan cuenta de que la están sufriendo) y presintomáticas (transmiten el virus uno o dos días antes de comenzar con los síntomas de la enfermedad COVID-19). Esto facilita la transmisión del virus y que muchas personas, sin saberlo, pueden contagiar a otras. Además, el SARS-CoV-2 parece ser más persistente (permanece más tiempo sin alterarse) en el medio ambiente y los objetos que el SARSCoV-1, lo que facilita el contagio. Si tenemos en cuenta el número básico de reproducción (R0), que indica el número de personas nuevas que se contagian a partir de un enfermo, el SARS-CoV-2 tiene un R0 no demasiado alto (entre 2 y 4) si lo comparamos con el virus del sarampión (R0 > 10). Eso sí, es ligeramente más contagioso que el del virus de la gripe o el del SARS-CoV-1.
Hay países en los que la pandemia ha pasado casi de puntillas o al menos ha sido mucho más leve que aquí. ¿Desde el punto de vista sanitario dónde cree que puede haber estado la causa de esta diferencia?
En esta situación pueden estar implicados diferentes factores, desde la estructura de la pirámide de edad de la población de cada país, donde influye si hay un número alto de personas mayores de 70 años (como en España e Italia), pasando por características genéticas de las personas, hasta problemas estructurales, como la falta de suficiente personal especializado, camas de UCI y EPI y otros medios de protección.
Hay varios estudios en marcha para comprobar si hay personas más resistentes y si esta mayor resistencia no se relaciona solo con su estado previo de salud: si los pacientes sufren enfermedades importantes antes de la infección, la COVID-19 suele ser más grave. Se acaba de publicar en el New England Journal of Medicine un estudio genético en pacientes españoles e italianos con COVID-19 y se han encontrado variantes genéticas en los cromosomas 3 y 9 que parecen predisponer a sufrir cuadros más graves de neumonía que requieren ventilación mecánica.
Las personas con grupo sanguíneo A tendrían mayor predisposición que las que tienen un grupo sanguíneo 0. También cada vez hay más datos de que en las personas jóvenes, los casos más graves, están posiblemente asociados a variantes genéticas específicas en grupos de genes del cromosoma 3 que se asocian con los receptores de este virus y con
una respuesta inflamatoria exagerada. Es lo que en los medios de comunicación se denomina «tormenta de citoquinas» y que se acompaña de problemas respiratorios graves y cuadros de coagulación intravascular. Por este motivo, en los pacientes graves se utilizan fármacos, como los corticoides (dexametasona y otros) y anticuerpos monoclonales o similares (tocilizumab, anakinra, acalabrutinib y otros), que amortiguan la respuesta inflamatoria y rebajan tanto la gravedad como la mortalidad de la COVID-19.
Por último, cada vez está más claro que los recortes en personal e infraestructuras sanitarias ha jugado un papel importante. Así, los países que han actuado mejor, en su gran mayoría, son los que han contado con más medios humanos y materiales y el efecto de la pandemia ha conllevado menos víctimas mortales.
Se han dado datos sobre el largo tiempo en que persiste el virus en las superficies, ¿nos puede explicar cómo valorarlo?
La persistencia del virus SARS-CoV-2 en diferentes superficies se ha estudiado en condiciones controladas de laboratorio, sin factores ambientales que pudieran afectar a esta persistencia. En estas condiciones, el coronavirus se mantiene en el aire de minutos a horas, mientras que en superficies de plástico o metal un número bajo de virus pueden permanecer viables varios días. Sin embargo, en la situación real, cotidiana, esta persistencia es muy distinta; por ejemplo, el número de partículas víricas o viriones que puede eliminar una persona infectada es muy variable, tanto por la situación clínica del paciente, la presencia de estornudos o tos, o si los virus son liberados al hablar (menor carga viral y más limitada en su alcance). Además, la situación ambiental influye muchísimo, así la ventilación de los sitios cerrados, como una consulta o una vivienda, los espacios abiertos, la influencia de los rayos ultravioleta o una sencilla desinfección de las superficies y los objetos con agua y jabón o con alguno de los diferentes desinfectantes disponibles, como lejía, alcohol, etc., hacen que desaparezca el virus. Por este motivo, las medidas higiénicas y de desinfección son tan importantes para cortar la transmisión y disminuir el riesgo de infección.
Vamos al supermercado. ¿Cómo debemos actuar allí y al llegar a casa con la compra?
En los supermercados, como en cualquier lugar cerrado, debemos llevar mascarilla y ponernos guantes si vamos a tocar o manipular alimentos o envases. La OMS ha comunicado hace poco que no hay constancia de que haya enfermos con COVID-19 que se hayan infectado por los alimentos o sus envases. Sin embargo, ante la posibilidad de un contagio por contacto con fómites y superficies, lo más recomendable es lavar la fruta, verduras y hortalizas con agua o con agua con unas gotas de lejía apta para uso alimentario o con un producto comercial que tenga esta indicación. También sería recomendable limpiar con un paño o trapo empapado en una solución muy diluida de lejía (hipoclorito sódico al 0,1% en agua) los envases y recipientes de alimentos.
El origen de este virus ha dado mucho que hablar. ¿A efectos prácticos tiene interés conocer su origen?
El origen geográfico tiene interés histórico, pero el origen de la infección, considerando cuál es el animal del que originalmente procede el virus, qué otros animales pueden ser su reservorio, tiene gran importancia médica, tanto desde el punto de vista de aumentar el conocimiento de la historia natural (patogenia) de la enfermedad como para implementar las medidas de prevención o para valorar la posible erradicación de la COVID-19. Por eso, también es importante conocer si los perros, gatos y otros felinos, visones, hurones, otras mascotas y animales domésticos padecen la infección y la transmiten entre ellos y a los seres humanos o viceversa. Además, saber si estos animales son sensibles al SARS-CoV-2 nos permitirá desarrollar modelos experimentales que permitan mejorar el estudio de nuevos métodos diagnósticos y terapias contra esta enfermedad.
La curva de morbilidad y mortalidad no han ido paralelas ¿Qué ha motivado ese descenso de mortalidad, ha perdido virulencia?
Este virus y la mayoría de los virus ARN mutan constantemente desde el momento en que se replican (reproducen) en una célula humana. Sin embargo, estas mutaciones son en su mayoría nulas o ineficaces. Sin embargo, no tenemos ninguna prueba científica que indique que haya cepas nuevas que sean tan distintas a la original ni como para decir que son menos o más virulentas. Se publican artículos diciendo una cosa y la contraria. El problema es que con la urgencia que está causando la pandemia por obtener datos que nos permitan controlarla, se están publicando muchas cosas sin haber sido evaluadas y comprobadas por otros expertos. La Ciencia se basa en que los descubrimientos deben ser reproducibles por otros científicos: esta base tan importante se está obviando en muchos casos y eso no puede ser bueno porque hace que se creen bulos e informaciones inexactas o sin suficiente contraste científico. Como hemos comentado antes, el número de personas infectadas asintomáticas y con cuadros leves de COVID-19 es predominante y eso hace que se disocien las curvas de morbilidad y letalidad. Esta última curva conlleva días de retraso con respecto a la del número de infectados y va a depender directamente del número de personas más vulnerables que son infectadas. Cuanto mayor sea la población vulnerable infectada de un país y menores los recursos asistenciales, mayor será la mortalidad.
Estamos esperando un rebrote. ¿Cómo piensa que será este en tiempo y virulencia?
Hacer un pronóstico de lo que va a suceder es muy difícil, pero parece muy probable que nos enfrentemos a brotes aislados de COVID-19 y que habrá nuevas pandemias de esta enfermedad. No sabemos cuándo, pero esta primera «ola» no ha inmunizado a suficientes personas (alrededor del 5% en España) para alcanzar la llamada inmunidad de grupo que nos defienda de nuevas apariciones de este virus. De acuerdo al R0 de la COVID-19 (entre 2 y 4) sería necesario que entre un 50 y un 75% de las personas estuvieran inmunizadas contra la COVID-19 para protegernos a los demás.
Además, es casi seguro que habrá nuevas pandemias de zoonosis, conocidas o desconocidas. La disminución de la biodiversidad y la llegada de las personas a ecosistemas nuevos, modificándolos y alterándolos, favorecen el salto de virus y otros agentes patógenos entre especies animales y a la humana. En estos momentos, está activo un nuevo brote de Ébola en el Congo y, desde el año 2000, hemos sufrido varias pandemias, como la del SARS, la de la gripe aviaria, la de la nueva gripe H1N1, la del Zika y seguro que me dejo alguna otra. Además, el Dengue es recurrente todos los años y aumenta su área de distribución y lo mismo ocurre con las fiebres causadas por el virus Chikungunya, por el virus del Nilo Occidental y otros. Es decir, como en épocas anteriores de nuestra historia, se suceden las pandemias y la impresión es que cada vez se producen con más frecuencia.
Lo importante es que estamos mejor preparados y que cada vez estamos más convencidos de que es importante cuidar la salud del planeta si queremos estar sanos: una Única Salud, como desea la Organización Mundial de la Salud, que cuide y mejore el ambiente, las plantas, los animales y las personas.
¿Díganos las reglas básicas para no contagiarse el ciudadano?
Las reglas básicas son mantener un distanciamiento físico de 1,5 a 2 metros con las personas potencialmente infectadas (¡todos nos tenemos que considerar potencialmente infectados para las personas que no son de nuestra «burbuja doméstica o familiar»!), lavado frecuente de manos con agua y jabón, uso de mascarilla en sitios cerrados y cuando no podamos mantener la distancia suficiente en sitios abiertos, y una buena higiene, sobre todo respiratoria: toser o estornudar sobre un pañuelo desechable o contra la flexura del codo, no escupir en el suelo, etc.
El diagnostico de laboratorio, serología y PCR han sido punto de discusión ¿Díganos como valorarlo y qué interés tiene para la población y como profesionales sanitarios?
El diagnóstico de laboratorio es indivisible del diagnóstico clínico. Los resultados de la detección del ARN del SARS-CoV2 mediante PCR o la de anticuerpos IgM e IgG con diferentes test, deben interpretarse en base a la sintomatología del enfermo y de la fase
de la infección. Por ejemplo, no significa lo mismo una PCR positiva en una persona sin síntomas (asintomática o presintomática) que en una diagnosticada de COVID-19 que se encuentra bien y han pasado más de 14 días desde el diagnóstico. En el primer caso, la PCR nos indica una infección activa, mientras que, en el segundo caso, la persona tiene grandes probabilidades de estar curada y la positividad de la PCR es residual. Algo parecido ocurre con la detección de anticuerpos. Si detectamos anticuerpos IgM, nos indica casi siempre que la persona está en una fase activa de la infección. La detección de anticuerpos IgG, con una PCR negativa y en ausencia de anticuerpos IgM, nos habla de una infección en fase de resolución o convalecencia, aunque también puede ser el único dato de haber pasado una infección en una persona totalmente asintomática. No hay que olvidar que, aunque pocos, hay falsos positivos y falsos negativos con la PCR y que estos falsos positivos y negativos pueden oscilar entre un 10 y un 40% para los test de detección de anticuerpos.
Los dentistas como profesionales sanitarios nos vemos asaltados a diario con preguntas de salud en general y en este momento, como no, por el COVID 19. Con su experiencia docente y conocimiento científico, cómo nos recomienda explicar al público general que es un virus y en concreto este virus.
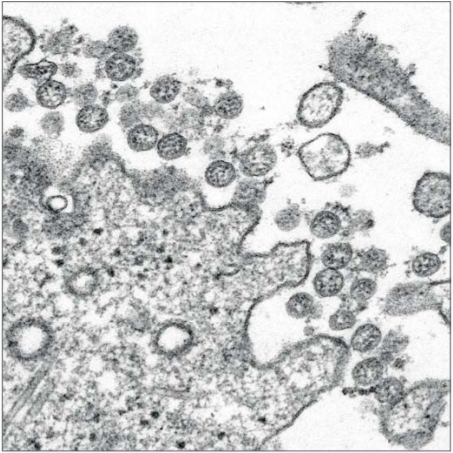
negros dentro de las partículas virales esféricas extracelulares.
Microscopía electrónica de transmisión (CDC- CS Goldsmith y
A Tamin).
El conocimiento de la población general sobre lo que es un virus es muy variable, pero la gran mayoría sabe que son una causa frecuente de infección, que la mayoría de las enfermedades que causan son levs y que no tienen un tratamiento farmacológico. Recomendaría como explicación general decir que son agentes infecciosos sencillos, compuestos de un ácido nucleico (ADN o ARN) y proteínas, que solo se pueden reproducir dentro de células a las que habitualmente destruyen. Según qué células se vean invadidas y destruidas por los virus, la gravedad de la enfermedad será mayor o menor. En el caso concreto del SARS-CoV-2, les diría que es un virus ARN, con forma de corona solar (coronavirus), que infecta a las células respiratorias y que se transmite entre personas por medio de gotículas que se generan al hablar, cantar, toser o estornudar o por contacto con objetos (fómites) y superficies contaminados. La mayoría de las infecciones que causa este coronavirus son resfriados, pero puede causar neumonías graves en ancianos y en personas con enfermedades crónicas importantes o/y defensas bajas. No tenemos un tratamiento farmacológico específico contra la COVID-19, pero un cuidado adecuado de los pacientes más graves en las UCI permite la recuperación de la mayoría de estos.










