Christian Stempf
Christian Stempf
Asesor de Higiene del Grupo W&H, se dedica a la prevención de infecciones desde hace 25 años, donde se ha centrado en el reprocesamiento de dispositivos médicos reutilizables, en particular en la esterilización y el diseño de áreas de reprocesamiento. Es miembro del Comité de Normalización Europeo (CEN-TC102), donde participa en los grupos de trabajo de esterilizadores a vapor y desinfectadores de lavado. Además, ha co-desarrollado un esterilizador tipo B de alta gama.
Uno de los más prominentes expertos en esterilización de Europa escribe esta guía para odontólogos en la que describe los diferentes tipos de esterilización de objetos e instrumentos que existen y cuándo se debe utilizar cada uno.
La reutilización o reprocesamiento de instrumental clínico requiere complejos procedimientos y protocolos de higiene que deben ser permanentemente cuestionados, optimizados y actualizados de acuerdo con los últimos avances de la ciencia y la tecnología.
Cada paso del círculo de reprocesamiento es importante y la esterilización es el último, pero no el menos importante. La esterilización se define de la siguiente manera:
“Un proceso validado que se utiliza para hacer que un
producto esté libre de microorganismos viables” (Norma
Europea 13060).
Estar en contacto permanente con profesionales y enfermeras me hace tener una mayor conciencia sobre la necesidad de la esterilización, motivándome a mejorar la higiene en la profesión.
Al respecto, cada vez surgen preguntas más específicas, como las siguientes:
• ¿Estoy utilizando un método de esterilización desactualizado o inapropiado?
• ¿El ciclo de reprocesamiento sigue siendo válido para todos mis instrumentos?
• Los esterilizadores ofrecen muchos ciclos, ¿los necesito todos?
• Estoy confundido respecto a qué ciclo es el más seguro.
• ¿Se requiere capacitación específica para mi personal y con qué frecuencia?
• ¿Qué errores “típicos” de mi personal resultan en instrumentos no estériles?
• Si algunas bolsas están húmedas después de completar el ciclo, ¿el contenido es estéril?
Todos estos puntos son cruciales y deben abordarse claramente para garantizar la seguridad de los profesionales, el personal de la clínica, los pacientes y sus respectivas familias.
La intención de este artículo es crear conciencia sobre los riesgos del uso inapropiado de los esterilizadores y sus ciclos, ya que eso aumenta el riesgo de infección.
Las infecciones asociadas a la atención médica (IAAS), también llamadas “infecciones nosocomiales”, son aquellas que ocurren durante el tratamiento en los centros de atención médica, incluidas las lesiones del personal. La OMS reporta que 2 millones de pacientes en todo el mundo se infectan cada año, lo que conduce a estancias hospitalarias prolongadas, costosmasivos para los sistemas de salud (y los pacientes) y una mortalidad significativa, ya que aproximadamente 100,000 de éstos mueren.
Más preocupante aún es el hecho de que a pesar de que se han implementado mejores procedimientos de higiene, se utilizan equipos constantemente mejorados, personal más dedicado y mejor capacitado, ninguna institución o país ha podido resolver el problema.
¡Es totalmente necesario que tanto los profesionales de la salud como la industria se centren más en implementar medidas que puedan contribuir a mejorar esta situación!
¿Cuál es el método ideal de esterilización?
Es calor mata los microorganismos. El calor húmedo, en forma de vapor saturado, es el medio más eficiente, económico y ecológico para la esterilización. También es el más seguro, siempre que el ciclo de esterilización sea el adecuado para los instrumentos que se esterilicen. Obviamente, el procesamiento de los cassettes para la esterilización de instrumental de implantología requiere un nivel de rendimiento mucho más alto que una fresa o una sonda dental sin bolsa (sólida). Los esterilizadores de vapor de agua comúnmente ofrecen varios ciclos con niveles diferentes de rendimiento y eficiencia.
Los beneficios del “poder” del vapor
El vapor tiene la capacidad de concentrar la energía y de liberar una gran potencia letal. En comparación con los esterilizadores de calor seco, que todavía se usan, el vapor libera 300
veces más energía sobre la carga, lo que resulta en reducciones drásticas en la duración de la esterilización (3’ frente a 60’) y en el tiempo de los ciclos, y a una temperatura mucho más baja y suave (134° C frente a 180° C). Además ahorrar tiempo, el mayor beneficio para el clínico es que todos los instrumentos, incluidas las piezas de mano de alta y baja velocidad, pueden esterilizarse repetidamente sin que ello afecte sus características.
“El mayor beneficio es que todos los instrumentos,
incluidas las piezas de mano de alta y baja velocidad,
pueden esterilizarse repetidamente sin que ello afecte
sus características”
¿Hay alguna referencia válida sobre esterilizadores?
La norma europea de referencia es la EN13060, que abarca a los pequeños esterilizadores a vapor que se utilizan en centros de salud, consultorios odontológicos y, cada vez más, a los tatuadores, perforadores corporales y veterinarios. Esta norma, publicada en junio de 2004, elevó el nivel de rendimiento de los esterilizadores de escritorio al grado hospitalario, lo que mejoró la prevención de la infección cruzada.
La norma define cómo se deben construir técnicamente los esterilizadores. Pero lo más relevante para el usuario es la descripción y la clasificación de los tipos de carga o familias, así como las categorías de los ciclos B, S y N. Cabe señalar que la mayoría de los fabricantes de esterilizadores, incluso de fuera de Europa, se refieren a la norma EN13060 para describir sus productos.

a 2020.
¿Por qué hay ciclos que son inapropiados?
Cada instrumento de cada fabricante está construido de manera diferente. Cada uno tiene su propio diseño y tecnología. Las partes internas son constantemente miniaturizadas y complejas, lo que resulta en desafíos cada vez mayores para los procesos de esterilización. La complejidad de cada elemento corresponde a una resistencia particular a la penetración de vapor.
Como se mencionó anteriormente, el vapor es el medio ideal para la esterilización, siempre que entre en contacto con todas las superficies internas y externas del instrumento. ¿Qué podría evitar que el vapor acceda a todas las cavidades internas? Simplemente: el aire. Por lo tanto, la fase inicial de eliminación de aire de un ciclo de esterilización, también llamada prevacío, es crucial. El nivel de aire residual dentro de la cámara y la carga debe reducirse a casi el 0% para garantizar una penetración de vapor adecuada de la mayoría de las cámaras. El aire atrapado dentro de un tubo impide que el vapor llegue y esterilice las superficies internas afectadas. La dificultad aumenta aún más cuando se trata de objetos envueltos o en bolsas. Esta es la razón por la cual muchas guías enfatizan que “la selección
incorrecta del ciclo puede producir instrumentos no estériles”.
Para verificar este punto, se realizó la siguiente prueba: se llenó una pipeta de vidrio abierta de doble extremo de 30 cm con un líquido y luego se procesó con ciclos de tipo B y N para comparar e ilustrar su respectiva eliminación de aire y, por lo tanto, la capacidad de penetración de vapor.

no pudo eliminar el líquido del centro de la luz del tubo. Esta
parte de la superfi cie interna no se puede esterilizar usando el
ciclo tipo N.
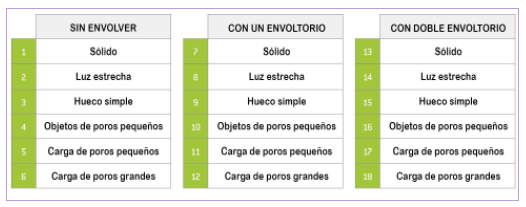
Clasificación completa de la carga
La siguiente tabla muestra la clasificación de la carga según la norma EN13060. En realidad, hay 6 “familias” de carga que se considera que pueden ser procesadas sin bolsa y se mantienen estériles hasta el punto de uso en una bolsa sola, doble o envuelta (para almacenamiento y transporte). En total, hay 18 tipos de carga relacionados con 18 desafíos diferentes. Por lo tanto, la norma describe los métodos de prueba correspondientes que permiten al fabricante probar que los ciclos disponibles son capaces de procesar las cargas para las que fueron diseñados. Las pruebas deben realizarse y documentarse en la llamada “prueba de tipo”, antes de iniciar la producción de cualquier nuevo esterilizador o ciclo.
“Utilizar el ciclo tipo B es la mejor opción de
esterilización, ya que proporciona esterilización de
grado médico para los 18 tipos de cargas”
Descripción de los ciclos B, S, N
Ciclo N
Es exclusivamente apropiado para productos sólidos sin bolsa (desnudos) (N° 1 en la figura 3). No para instrumentos huecos, No para objetos textiles, No para almacenar, No para transporte, solo para uso inmediato.
Ciclo S
Diseñado para esterilizar productos específicos según lo indicado por el fabricante en la tabla de ciclos. Es esencial que este ciclo se use solo para las cargas para las que fue diseñado.
Ciclo B
Proporciona esterilización de grado médico tal como un Esterilizador Grande. Procesa los 18 tipos de carga  especificados en el E s t á n d a r que aparecen en la Tabla anterior.
especificados en el E s t á n d a r que aparecen en la Tabla anterior.
¿Cómo saber si los ciclos coinciden con los tipos de instrumentos?
El fabricante debe proporcionar una detallada tabla de todos los ciclos disponibles (B-S-N) que indique para qué instrumento/carga(s) son adecuados. Pero es responsabilidad del clínico garantizar que el ciclo seleccionado sea el apropiado para los instrumentos que se quieren esterilizar.
Una selección de ciclo incorrecta puede dar lugar a objetos o instrumentos no estériles y aumentar el riesgo de infección cruzada. Utilizar el ciclo tipo B es sin duda la mejor opción. Este ciclo proporciona una gran tranquilidad al clínico, ya que no puede producirse ningún error de selección. Además, usando el ciclo tipo B no hay necesidad de realizar una capacitación específica del personal sobre los tipos de carga y los ciclos.
¿Cuántos ciclos se necesitan?
Los esterilizadores generalmente ofrecen 10 o más ciclos, lo que a primera vista puede parecer una ventaja. Sin embargo, solo uno o dos pueden ser de tipo B a 134° C y/o a 121° C. Podría haber un tercero llamado “134-PRION” (o “Extendido”) que tiene una duración de esterilización más larga de 18 minutos y cumple con las recomendaciones de la OMS sobre la inactivación de la proteína priónica (CJD o enfermedad de las vacas locas).
Todos los demás esterilizadores son de tipo S o N y su uso y efectividad es responsabilidad del conocimiento, experiencia del operador. Algunos, generalmente llamados “rápidos” o “flash”, son asombrosos, lo cual se agradece, pero presentan riesgos porque están diseñados para un número reducido de tipos de instrumentos/carga. Desde un punto de vista legal, el ciclo B evita la necesidad de probar la compatibilidad de la carga con el ciclo. ¡Definitivamente, es el tipo de ciclo más seguro!
¿Cuán rápido es un esterilizador?
Para obtener una comparación objetiva entre marcas y tecnologías, comentaré exclusivamente sobre los ciclos de tipo B. Los esterilizadores bien diseñados y los ciclos tipo B tienen tiempos de ciclo máximos de alrededor de 40 minutos, incluido el secado.
Algunos ciclos B rápidos (no flash) diseñados para cargas más pequeñas (más livianas) se realizan en 20-30 minutos, incluido el secado. Se recomienda probar cualquier esterilizador antes de comprarlo para verificar las características que se anuncian. Hay que tener también en cuenta que la duración total del tiempo fluctúa dependiendo del peso y el número de instrumentos que se procesen.
¿Por qué es tan importante el secado?
Después de que el ciclo acaba y se abre la puerta, los artículos y bolsas que no están secos no pueden considerarse estériles ni destinarse ni para su uso ni para su almacenamiento. Muchas guías hacen referencia a este punto esencial. Las bolsas húmedas son permeables, lo que permite que los microorganismos penetren y se multipliquen. La humedad que queda dentro de los instrumentos de transmisión reduce significativamente su vida útil. Obviamente, la fase de secado es una fase crucial de cualquier ciclo.
¿Cuánto debo gastar?
Como conclusión, puedo decir que un protocolo de higiene eficiente que incluya procedimientos claramente definidos, personal bien capacitado y equipos actualizados representa un costo significativo. Sin embargo, las decisiones no siempre deben reducirse al precio. Se debe dar prioridad al personal y la seguridad del paciente. Un solo error podría conducir a consecuencias dramáticas, gastos mucho mayores y a que el profesional sea responsable de un contagio por infección cruzada.
Este artículo SE publicó originalmente en Dental Tribune Latin America (la.dental-tribune.com)